 小さく生まれた赤ちゃんについて
小さく生まれた赤ちゃんについて
ここでは小さく生まれた赤ちゃんや、赤ちゃんにみられる代表的な病気、発達、栄養、搾乳の方法、双子·三つ子の育児についてご説明します。
赤ちゃん
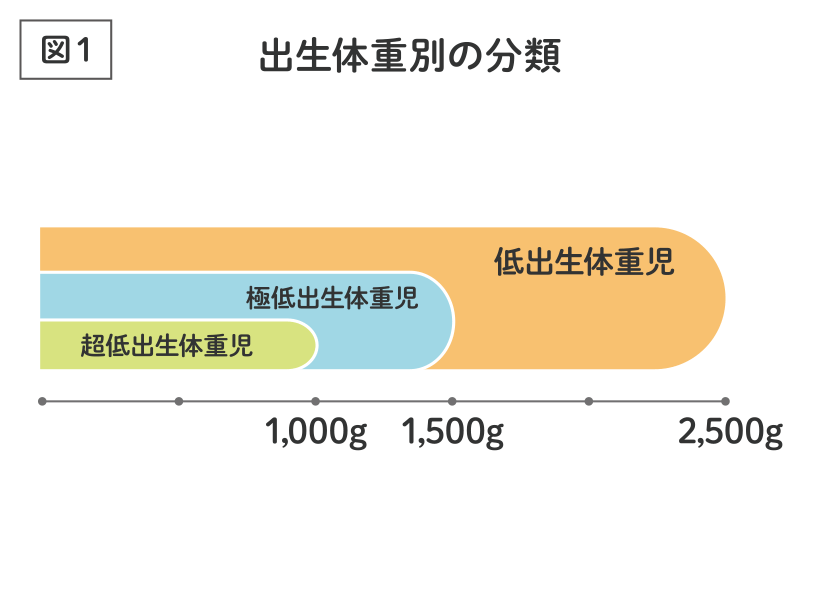
赤ちゃんは、出生体重や在胎期間(お母さんのお腹の中にいた期間)によって次のように分類されます。出生体重2,500g未満の赤ちゃんを低出生体重児、1,500g未満であれば極低出生体重児、1,000g未満であれば超低出生体重児と言います。超低出生体重児や極低出生体重児は2,500g未満なので低出生体重児に含まれます(図1)。
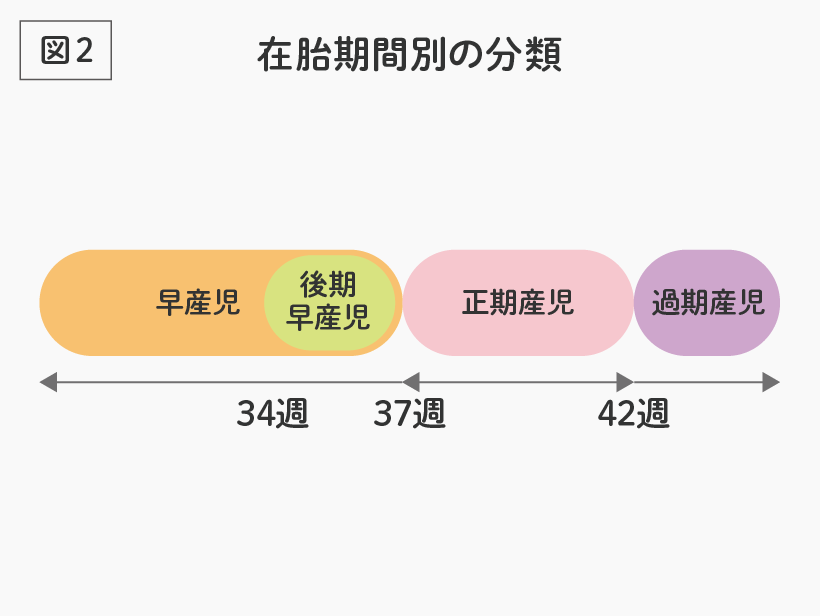
在胎期間で分類すると、37週以上42週未満(37週0日~41週6日)で生まれた赤ちゃんを正期産児と言い、37週未満(36週6日まで)であれば早産児、42週以上であれば過期産児と言います(図2)。
現在、赤ちゃんの約9%が低出生体重児、約6%が早産児として生まれています。
出生体重や在胎期間にかかわらず、さまざまなサポートが必要な赤ちゃんはNICUなどで過ごすことになります。
後期早産で生まれた赤ちゃんについて
在胎期間34週0日~36週6日で生まれた赤ちゃん(後期早産児)は、ある程度体格が大きく、産科クリニックで分娩することもあり、一見、正期産児と同じようなケアで良いと思われがちです。(図2)
しかし、実際は全身が未熟で、授乳がうまくできなくなることや、呼吸障害、黄疸(体内にビリルビンという物質が蓄積することで皮膚が黄色くなる症状)、低血糖、低体温などの病気にかかる確率が正期産児と比較して高く、適切な対応をしないと、長期的にみて神経系の発達が悪くなることが報告されています。元気に生まれたとしても、注意深い観察が必要です。
代表的な病気
小さく生まれた赤ちゃんは、「何かが足りない」あるいは「未熟である」ために何らかのリスクを抱えていることがあります。NICUやGCUではこれらに対応するための手助けを行います。ここでは特に在胎期間34週未満で生まれた赤ちゃんにみられる代表的な症状や疾患についてご紹介します。ここに書いてあることが全ての赤ちゃんで起こるわけではありませんが、このようなことが起きても特別なことではなく、NICUの医師や看護師はこれらのことを理解していて、適切な治療やケアを行ってくれます。
呼吸器系
肺には酸素と二酸化炭素の出し入れを行っている肺胞と呼ばれる小さな袋がたくさんあります。肺胞には、空気を吐き出した際に肺胞がつぶれてしまわないように肺サーファクタントという石鹸水のような物質が分泌されています。在胎期間37週未満で生まれた赤ちゃんの場合、肺機能が未発達で、この肺サーファクタントの分泌が不十分であるために肺胞が膨らみにくくなります。
これを予防するために、早産が予想される出産前のお母さんにステロイド薬を注射することがあります。出生後の治療としては、気管内に挿入したチューブに人工サーファクタントを注入します(サーファクタント補充療法)。呼吸状態が改善すればこのチューブをすぐに抜くこともありますが、人工呼吸器が数日から数週間必要な赤ちゃんもいます。
早産で小さく生まれた赤ちゃんは羊水からの感染症や出生後の人工呼吸器の使用などによって肺がダメージを受けることがあります。それによって長期間にわたり肺機能が低下し、酸素投与や人工呼吸が必要な状態になることがあります。これは生後28日あるいは修正週数(予定日を基準とした週数)の36週時点で、酸素投与が必要かどうか、呼吸補助の有無で診断されます。重症の場合「肺高血圧」などの合併症を引き起こしたり、学童期でも呼吸機能に影響がでてしまうことがあります。
治療としては、できるだけ人工呼吸器の使用期間を短くすること、あるいはできるだけ肺にやさしい人工呼吸を行うことを検討します。また、酸素投与濃度の調節、人工サーファクタントの追加、ステロイド薬の投与や水分制限・利尿薬(尿を出させる薬)の投与などが行われます。
赤ちゃんは呼吸をコントロールする機能(呼吸中枢)が未熟なため、呼吸のリズムが早まったり遅くなったりすることがあります。特に早く生まれた赤ちゃんの場合、一定の時間呼吸を止めてしまい、それによって酸素濃度が低下したり、心拍数が低下したりすることがあります。症状によって気道が塞がれてしまう「閉塞性」のものと、脳からの指令が送られない「中枢性」のものに分けられますが、多くは両者が混在しています。
治療としては、「閉塞性」のものには空気や酸素を送り込んで気道を広げて呼吸をしやすくさせ、「中枢性」のものにはカフェインなどの薬剤を用いて呼吸を促します。実際はこれら両方を行いながら赤ちゃんの成熟を待つことが多いです。
赤ちゃんの肺は、お母さんのお腹の中にいるときは水(肺水)で満たされていて、この肺水と共に一定の容量を保ちながら成長しています。重要な役割を果たしている肺水ですが、生まれた後、赤ちゃんは肺で呼吸する必要があるため、肺から速やかに吸収されていく必要があります。この肺水吸収のメカニズムは上手くできていて、実は、妊娠後期になるとすでにお母さんのお腹の中で出生に備えてその吸収の“準備”が始まっています。しかし、この肺水吸収を妨げるような問題(早産、出生前後でのストレス、新生児仮死など)が起きると、生まれた後も肺が水浸しの状態が続き、呼吸障害が引き起こされます。この疾患は、在胎期間(お母さんのお腹の中にいた期間)が長い赤ちゃんでも起こり得ます。
名前の通り症状は一過性で、多くは酸素投与や鼻マスクで改善しますが、時に人工呼吸管理が必要な場合もあるので注意が必要です。
RSウイルス(RSV)は、2歳までに1度は感染すると言われている乳幼児における代表的な風邪の原因ウイルスの一つです。一般的な症状は、発熱、鼻汁、咳などですが、感染が気管支や細気管支、肺などにおよぶと、気管支炎、細気管支炎、肺炎を発症します。呼吸困難により食事やミルクをとることが難しくなると、時に入院が必要となる場合もあります。特に早産で早く生まれた赤ちゃん、肺に病気がある赤ちゃん、心臓に病気がある赤ちゃん、免疫不全(免疫が十分に機能しなくなり、体を防御する力が低下した状態)、21トリソミー児(ダウン症候群の赤ちゃん)では、重症化しやすく、発熱、鼻汁、咳などの症状がでた場合には注意が必要です。RSVそのものに対する特効薬はないため、症状を和らげるための薬剤投与、吸入療法(吸入薬による治療法)、酸素投与、人工呼吸器によるサポートなど、病気の原因を取り除くのではなく、あらわれた症状を和らげる治療法を行うしかありません。いかに予防するかが重要です。
分娩中に胎便を失禁した赤ちゃんが、胎便を誤って吸い込んでしまったことで起こる一連の呼吸障害が特徴です。吸い込んだ胎便が赤ちゃんの気道をふさいで呼吸困難になったり、炎症により肺炎を起こしたりします。正期産児に多くみられ、生まれる前、分娩時に赤ちゃんが失禁してしまうほどの生理的ストレスをうけたり、酸素不足の状態になったりすると、発症の危険性が高くなると言われています。時には、呼吸だけではなく、循環動態(血液の循環の状態)や中枢神経(脳と脊椎)にも悪影響を与えるため、お薬を使って赤ちゃんを眠らせた状態で、人工呼吸管理、輸液管理などの集中治療が必要になります。この病気の予後は必ずしも悪くはありませんが、血液の循環がうまくいかず、血液中の酸素量が低下することで起こる多臓器不全の程度が重要になります。
循環器系
赤ちゃんは生まれる前は羊水の中にいるため肺で呼吸をしていません。そのため出生前は、肺へ送られる動脈血(酸素をたくさんもらった血液)の多くは、肺へは送られず肺動脈と大動脈をつなぐ「動脈管」というバイパスを通って全身へ送られます(図)。出生後は肺で呼吸を行いますので、動脈管は不要になり完全に閉じます。しかし早産で小さく生まれた赤ちゃんの場合、この動脈管が閉じにくい状態にあり、大動脈に送り出された血液が今度は肺動脈へと逆流してしまいます。そうなると心臓には多くの血液が流れ込むようになり、一方で脳や腎臓などの臓器には血液が不足するという事態になります。
治療としては、動脈管を閉じさせることを目指します。一つは水分制限して動脈管を流れる血液量を少なくし、心臓への負担を減らします。二つ目はインドメタシンやイブプロフェンという薬剤を使用して動脈管が拡がるのを抑えます。それでも効果がみられない、あるいはこれらの薬剤を使用できない場合は、手術で動脈管を閉鎖します。
【豆知識】
インドメタシンやイブプロフェンは聞き覚えがあるかもしれません。これらは成人では解熱鎮痛薬として用いられています。
早産で小さく生まれた赤ちゃんが生後2週間頃に問題になる状態として、“晩期循環不全”があります。早産で小さく生まれた赤ちゃんは体のさまざまな臓器の発達が充分でなく、晩期循環不全の原因も、副腎と呼ばれる臓器から分泌されるコルチゾールというホルモンが不足することが原因と言われています。これによって、誘因なく血圧が低下し、尿が少なくなるような状態になってしまいます。
これらを改善するためにさまざまな治療が行われますが、コルチゾールの働きを補充するためにステロイド製剤を使用することが多いです。
NICUへの入院が必要なお子さんの中には、先天性心疾患(生まれたときから心臓に異常がある病気)を持つ赤ちゃんがいます。とてもたくさんの病気の種類があり、新生児科医だけでなく、小児循環器内科の先生とともに、赤ちゃんの診断・治療にあたる必要があります。ここでは、この病気についてわかりやすくまとめている日本小児循環器学会のホームページをご紹介します。
※外部サイトに移動します。
消化器系
通常、胎児の腸の中に含まれる胎便は出生後に排泄されていきます。しかし、早産で小さく生まれた赤ちゃんは、うまく胎便を排泄することができず、腸が詰まってしまいます。施設によっては、「胎便病」や「胎便性イレウス」と呼ばれることもあるかもしれません。便が出ないとただの便秘と思うかもしれませんが、小さく生まれた赤ちゃんの場合は空気が腸に流れ込んでしまうため、お腹がどんどん膨れて苦しくなります。悪化すると腸が破れてしまうなど、緊急手術が必要になることもあるので注意が必要です。
このためリスクのある赤ちゃんには生まれてすぐに浣腸などを行って排便を促しますが、効果がなければ胎便を軟らかくするために造影剤を肛門または胃内から注入することもあります。
早産で小さく生まれた赤ちゃんは腸管の機能が未熟なため腸への血流量が低下したり、腸内環境がうまく整わなかったりします。そうすると、腸が炎症を起こして腸の組織の一部が壊死してしまうことがあります。嘔吐や腹部の張りがみられるときは壊死性腸炎を疑い、血液検査やレントゲン撮影で診断します。
治療は、絶食の状態で胃から空気を抜いて抗菌薬を投与するだけで軽快することもあれば、緊急手術が必要になることもあります。壊死性腸炎の予防には母乳を優先させること、ビフィズス菌などの善玉菌を投与することが有効と言われています。
脳・神経系
NICUでのはじめの説明で「最初の三日間がとても大事」と言われることがあると思います。それは脳室内出血が起こりやすい時期だからです。小さく生まれた赤ちゃんの脳は、脳室付近の上衣下胚層と呼ばれる部位の血管がもろく、容易に出血するリスクがあります(図)。診断は超音波(エコー)検査で行い、その出血の程度は脳室内にとどまる限定的なものから、広範囲に広がる重傷なものまであります。重症であれば後遺症を残す可能性が高くなります。
出血が軽度の場合は経過を観察しますが、出血後に、水頭症といって脳脊髄液(脳と脊髄を包んでいる膜の間を流れる液体)が脳室内に溜まり、脳を圧迫する状態になることがあります。その場合は手術で流れを良くしたり、除去するための処置を行うことがあります。
脳に血液を届ける血管には脳の表面から脳の深いところにある「脳室」と呼ばれる部位に向かうものと、脳室側から脳の表面に向かうものがあります。小さく生まれた赤ちゃんの血管は未発達ですので、これらの血管からの血流が少ない「白質」と呼ばれる部位は血液が不足し、ここに存在する細胞はダメージを受けてしまいます(図)。特にこのダメージが大きい場合は、麻痺などの後遺症を残すことがあります。脳室周囲白質軟化症は傷害の受け方によってびまん性(広がるもの)と、嚢胞性(袋状になるもの)に分類されます。検査は重症なものは超音波検査でわかりますが、退院前にMRIを撮像して判明するものもあります。赤ちゃんが在胎期間28週未満や1,500g未満で生まれた場合は、退院前に頭部MRIで確認することが多いです。
残念ながら根本的な治療はまだありませんが、退院のときに判明していればリハビリなどの介入が早めにできる可能性がありますので、検査を受けるメリットはあります。
早産で小さく生まれた赤ちゃんの目の奥にある網膜の血管は未発達で、成長が著しい状態にあります。その成長過程で、赤ちゃんがさまざまなストレスや酸素にさらされたりすると、網膜の血管は異常に増殖してしまい、視力低下や失明につながることがあります。
在胎期間が短い赤ちゃんは生後2週間を過ぎたくらいから眼科診察が始まります。このときに異常が認められれば、網膜の血管がまだ成長していない部分にレーザー治療が行われることがあります。施設によっては、眼の中に血管の異常増殖を抑える薬剤を注射することもあります。
【豆知識】
眼科診察では点眼薬を投与されたり、目を開けられたりしてストレスが多いものです。そのため1〜2週間ごとに行うことが多いです。検査の日は頑張った赤ちゃんをほめてあげてください。
生まれてすぐの赤ちゃんが初めて「おぎゃー」と泣くのが遅れ、循環不全が生じ、全身に酸素と血液がいきわたらなくなる状態です。
その原因には
①お母さんの低血圧等の循環不全
②胎盤早期剥離(出生前に胎盤が剥がれる)、妊娠高血圧症候群(妊娠で高血圧等が生じる症状)等の胎盤機能不全
③へその緒の圧迫・剥がれ落ち等による血流の低下
④早産等による体の各機能の低下
⑤生まれつきの先天異常
等があります。
生まれた直後の赤ちゃんの状態を5つの項目①皮膚の色②心拍数③刺激に対する反射④筋緊張⑤呼吸(アプガースコア)に基づいて評価し、重症仮死、軽症仮死と診断されます。
治療としては、重症度に応じて輸液(栄養・水分等を点滴で投与する治療法)や昇圧剤(一時的に血圧を下げる薬)・抗けいれん剤(けいれんを抑える薬)の投与、また、低体温療法(体温を低く保ち脳を護る治療)が行われます。脳性麻痺(脳損傷による運動機能障害)、けいれん、発達遅延等が生じる可能性もあり、入院中や退院後も慎重な経過観察が必要です。
血液・栄養系
黄疸とは、体内にビリルビンという物質が蓄積することで皮膚が黄色くなる状態を言います。黄疸は早産で小さく生まれた赤ちゃんでなくても新生児にはよく起きる現象です。胎内の赤ちゃんはお母さんから酸素をもらっていますが、大気中から酸素を取り込む場合と比べると酸素濃度は低いため、通常と異なるタイプの赤血球をもっています。生まれるとそれが通常の赤血球に入れ替わりますが、その過程でビリルビンが生成されます。また赤ちゃんはビリルビンを処理する能力が低いために黄疸の症状が出やすくなります。早産で小さく生まれた赤ちゃんの場合は、ビリルビンが脳組織に付着してしまう可能性があり、それを“ビリルビン脳症(核黄疸)”と言います。ビリルビン脳症になると脳性麻痺などの後遺症を残すことがあります。
黄疸は光療法(光線療法)で予防します。特別な光線を当てることによってビリルビンは排出されやすい形状に変換され、黄疸は改善します。もし光療法の効果が不十分で、ビリルビン脳症のリスクがある場合には「交換輸血」という方法が取られることがあります。
【豆知識】
光療法はビリルビン脳症のリスクを考えての予防的な治療です。なので、赤ちゃんに光が当たっていたとしても赤ちゃんに脳性麻痺のリスクが高いわけではありません。
早産で小さく生まれた赤ちゃんは、さまざまな理由で貧血になることあります。胎内で本来受けとるべき鉄分の供給が十分でないこと、赤血球を造る機能が未熟なこと、赤血球が入れ替わること(黄疸の説明を参照)、採血によって失われることが主な原因です。
在胎期間が短ければ短いほど重症になり、輸血が必要とされることがあります。その他の治療として、赤血球を作るためのホルモンの補充、鉄剤の内服が行われます。
【豆知識】
鉄剤も早産で小さく生まれた赤ちゃんが退院するときに処方されるものの一つです。苦手な赤ちゃんもいるので、飲ませるタイミングや工夫をNICUやGCUのスタッフに教わっておくと良いでしょう。
赤ちゃんの骨を構成する重要な成分は、「カルシウム」と「リン」です。お母さんのお腹の中では、胎盤を介して赤ちゃんにカルシウムとリンが積極的に供給されており、妊娠後期にかけて骨が急速に成長をとげます。しかし、早産の場合には、このカルシウムやリンが十分に供給されないまま生まれることや、生まれた後の供給はお母さんのお腹の中と比較すると効率が悪く、母乳の栄養だけでは骨の成長に必要な量をどうしても補うことができません。そのため、早産児骨減少症が起きやすいのです。
その予防としては、生まれてすぐに点滴からカルシウム製剤とリン製剤をバランスよく投与することや、経腸栄養(胃や腸にチューブを挿入し、直接栄養を取り込む方法)が進めば、母乳中にカルシウムやリンを多く含む強化母乳パウダーを添加することで不足分を補うこともあります。
発達
小さく生まれた赤ちゃんのための修正月齢
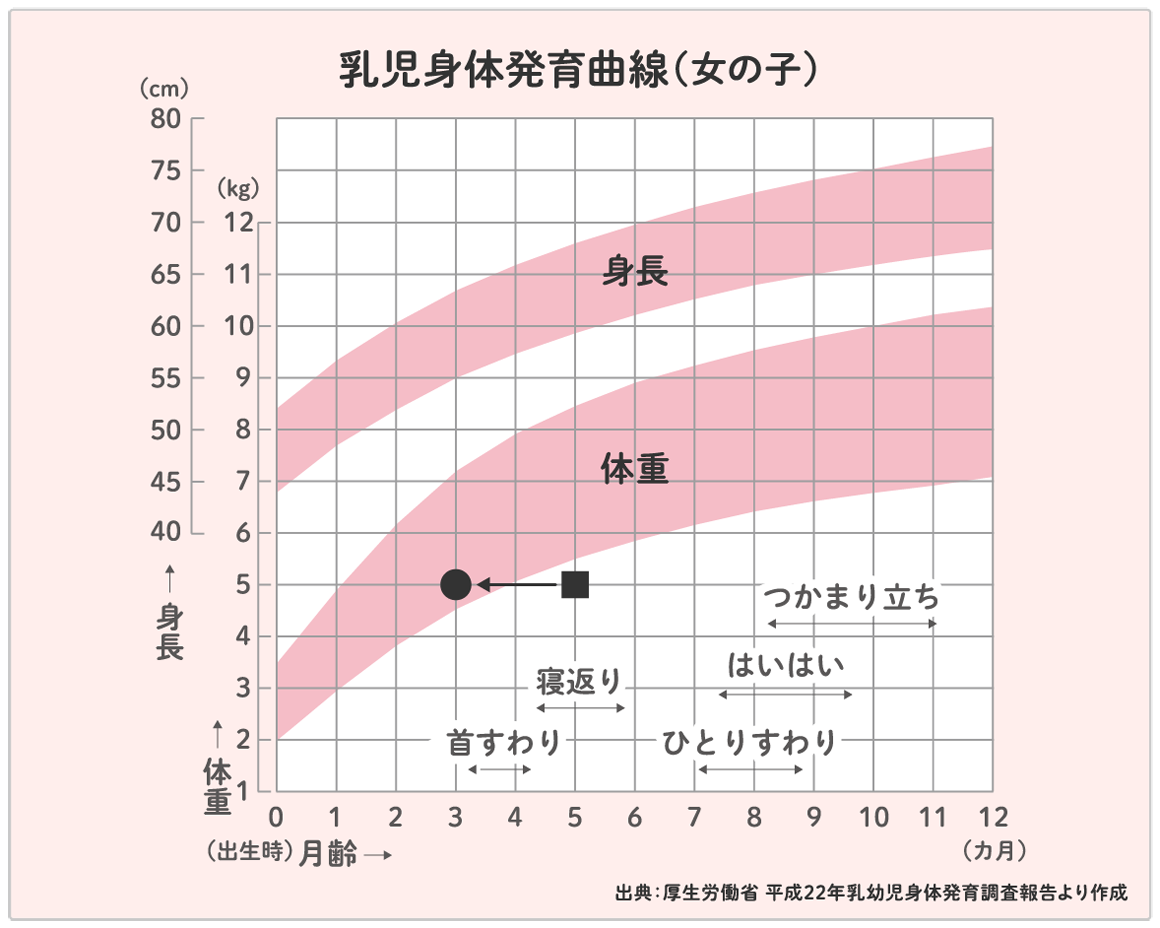
早産で小さく生まれた場合、赤ちゃんが順調に成長しているのかどうか気になるお母さんは多いと思います。母子手帳に載っている身長や体重のグラフを見ると、自分の赤ちゃんが標準より小さく、まだ寝返りできていないなど、不安になるかもしれません。予定日より早く生まれた分、小さくて未熟なので、誕生日からの基準では小さい体格で発達もゆっくりであるというのは当たり前のことです。この場合は、予定日を基準にする(予定日に生まれたとする)修正月齢で考えていきます。
例えば、予定日より2ヵ月早く生まれた女の子が5ヵ月になったときに(誕生日から数えた暦年齢が5ヵ月)、体重が5㎏で首はすわっているけれど寝返りができない場合、グラフをみて心配になるかもしれません(図の■印)。しかし、修正月齢で考えると、2ヵ月さかのぼり修正3ヵ月となります(図の●印)。ですから、まだ寝返りができなくても問題ないことがわかります。
修正月齢の自動計算
出産予定日をカレンダーから選択し、計算するボタンをクリックしてください。
出産予定日
修正月齢
{{ result_age }}歳{{ result_month }}ヵ月
栄養
赤ちゃんにとって母乳は最適な栄養であり、小さく生まれた赤ちゃんにとっては、より大切になります。母乳には免疫に働く成分、炎症や過剰な酸素から守る成分、成長を促す成分、ホルモンなどが入っています。授乳は早産児の腸の発達を促し、腸炎や感染症、消化管アレルギーを予防して再入院のリスクを下げ、認知(視覚)能力の向上などにもつながります。はじめは直接授乳することが難しいかもしれませんので、お母さんの体調が良ければ搾乳をはじめてみましょう。最初は赤ちゃんが小さいので少量しか必要でないかもしれませんが、成長後のことを考えてできるだけたくさん搾乳し、その後も長い期間、授乳や搾乳を続けることを目標にしてください。
赤ちゃんやお母さんの健康を配慮して医師や助産師が必要と考えた場合は、ミルク(人工乳)やドナーミルク(寄付された母乳)を使うことがあります。自身の母乳のみではないということを心配する必要はなく、それぞれの赤ちゃんに合った方法で必要な栄養をあげることが大切です。母乳のことでうまくいかないことがあるかもしれませんが、お母さんの体調にあったやり方で、焦らず行うことが大切です。困ったことがあれば看護師などの医療スタッフに相談してみましょう。

搾乳の方法
母乳は、出産直後はにじむ程度しか出ませんが、お母さんの体調を見ながら、できるだけ早期から乳頭・乳房のマッサージを始めてください。3~4時間毎に搾乳をすることで、お母さんの体の中でホルモンが分泌され、少しずつ母乳の量が増えてきます。手搾りでも良いですが、搾乳器による吸引刺激はさらにホルモンの分泌を促進し、お母さんの負担も軽減できるので、長期的な搾乳が必要な場合は、搾乳器の使用をお勧めします。
母乳量については、お母さんの食事や水分摂取量、心身の疲労度や体質などに影響をうけます。母乳分泌量が増えず、不安を抱えていらっしゃるお母さん方も少なくありません。まずは、分泌量を維持することを目標にしてみてください。また、一人で悩まず施設や地域の看護師・助産師など医療スタッフに相談しましょう。
※外部サイトに移動します。

双子・三つ子
現在、生まれてくる赤ちゃんの約50人に1人が双子・三つ子(多胎児)です。多胎児は小さく生まれることが多いのですが、生後1年間で身長、体重ともにめざましく増加します。運動やことばの発達はゆっくりですが確実に伸びていきます。個性を持った独立した子どもたちですから、発育、発達を比較しないことが大切です。
多胎児が生まれると家庭内が明るくなり、楽しい思い出も増えますが、その育児にはマンパワーが必要なので、利用できる公的支援を確認し、赤ちゃんが退院した後の生活についてご家族で話し合っておきましょう。多胎児育児サークルに参加してアドバイスを受けることも日々の育児に役立ちます。
「母親だから」といって頑張りすぎは禁物です。

